Der Markt für das Netzmanagement im Gesundheitswesen wird geschätzt, um US$ 5.35 Milliarden in 2023 und wird projiziert, um einen Wert von etwa US$ 9,77 Milliarden von 2030, in einem CAGR von 9 % von 2023 bis 2030. Zu den Faktoren, die zum Wachstum dieses Marktes beitragen, gehören Kooperationen zwischen Krankenkassen/Zahlern und Anbietern, um kosteneffiziente Pflegepläne für Patienten und steigende Gesundheitsausgaben zu etablieren. Der Markt wird durch die Integration fortschrittlicher Analytik weiter vorangetrieben, Künstliche Intelligenz (AI) und Cloud-Technologien, die die Bereitstellung von wertebasierten Pflege- und Risikoteilungssystemen ermöglichen.
Healthcare Payer Network Management Markt Regionale Einblicke
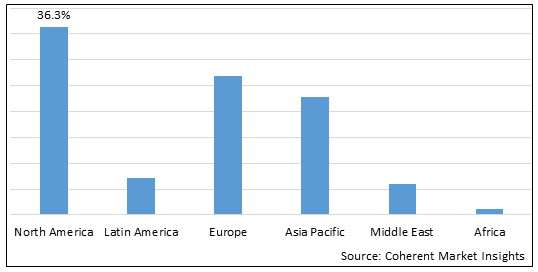
- Nordamerika ist der größte Markt für den Healthcare Payer Network Management Markt, der einen Marktanteil von 36,3% im Jahr 2023 ausmacht. Der Markt für das Netzmanagement im Gesundheitswesen wird durch fortgeschrittene Gesundheitssysteme, umfangreiche Investitionen in Technologie und die Präsenz prominenter Marktteilnehmer in den USA und Kanada deutlich beeinflusst.
- Europa ist der zweitgrößte Markt für das Gesundheitswesen Payer Network Management Markt, was einen Marktanteil von 26,9% im Jahr 2023 ausmacht. Länder wie die USA, Deutschland und Frankreich spielen aufgrund ihrer etablierten Gesundheitssysteme und eines zunehmend günstigen Empfanges digitaler Gesundheitslösungen eine entscheidende Rolle im Markt. Infolgedessen übernehmen die Zahler in diesem Bereich modernste Lösungen für das Gesundheitswesen, um ihre betriebliche Effizienz zu erhöhen.
- Asien-Pazifik ist der drittgrößte Markt für das Gesundheitswesen Payer Network Management Markt, der einen Marktanteil von 22,7% in 2023 ausmacht. Schnelles Wirtschaftswachstum in Ländern wie China, Indien und Japan treibt die Einführung digitaler Gesundheitstechnologien voran, einschließlich der Lösungen für das Netzmanagement im Gesundheitswesen. Der Anstieg wird durch die Anpassung der Gesundheitsanforderungen und schnelle technologische Fortschritte angetrieben. Aufgrund der steigenden Bevölkerung zusammen mit steigenden Einkommen zeigt die Region eine erhöhte Nachfrage nach Gesundheitsdienstleistungen. Die Regierungen in diesen Ländern priorisieren auch die Verbesserung des Gesundheitsdienstes, die weitere Anreize für die Einführung von Lösungen für das Management von Gesundheitsdiensten, die erwartet werden, um das Marktwachstum zu fördern.
Abbildung 1. Healthcare Payer Network Management Marktanteil (%), nach Region, 2023
Um mehr über diesen Bericht zu erfahren, Beispielkopie anfordern
Healthcare Payer Network Management Market – Analysten Ansichten:
Der globale Healthcare Provider-Netzwerkmanagement-Markt zeigt positives Potenzial im Prognosezeitraum, das durch das wachsende Bewusstsein über wertbasiertes Pflege- und Bevölkerungsgesundheitsmanagement getrieben wird. Die schnelle Digitalisierung der Gesundheitsinfrastruktur und die Einführung neuer Technologien wie AI werden das Marktwachstum unterstützen. Allerdings stellen hohe Kosten im Zusammenhang mit Netzwerkmanagementlösungen und Integration mit Altsystemen eine Herausforderung dar.
Healthcare Payer Network Management Markttreiber:
- Anbieter Netzwerkoptimierung: Die schnell steigenden Gesundheitskosten sowie die Nachfrage nach höherer Qualität und erschwinglicher Versorgung haben die Notwendigkeit eines besseren Netzwerkmanagements weltweit erhöht. Healthcare-Organisationen konzentrieren sich darauf, ihre Anbieter-Netzwerke zu optimieren, Verwaltungskosten zu reduzieren, Pflegequalität zu verbessern und bessere Gesundheitsergebnisse zu erzielen. Durch die Auswahl von Anbietern, die auf Kosten-, Qualitäts- und geographischen Zugriffen basieren, bemühen sich die Zahler und Anbietergruppen, hochleistungsfähige Netzwerke zu entwickeln. Dies wird erwartet, dass das Marktwachstum vorangetrieben wird.
- Steigende Gesundheitskosten: Die Kosten für die Gesundheitsversorgung werden weltweit weiter steigen. Payer Organisationen suchen nach Möglichkeiten, Kosten zu verwalten, ohne die Qualität der Pflege zu beeinträchtigen. Netzwerk Managementlösungen spielen eine entscheidende Rolle bei der Optimierung von Anbieternetzwerken, um Kosteneffizienzen zu erzielen, und damit wird die Annahme des Marktwachstums erwartet.
Gesundheitsversorgung Payer Network Management Markt Möglichkeiten:
- Technologieintegration und Automatisierung: Da die Healthcare-Branche weiterhin die digitale Transformation umfasst, besteht die Möglichkeit für Payer-Netzwerkmanagement-Lösungen, fortschrittliche Technologien wie KI, Machine Learning und Robotic Process Automation zu integrieren. Diese Technologien können helfen, administrative Aufgaben zu optimieren, Entscheidungsfindung zu verbessern und die Genauigkeit der Netzwerkmanagementprozesse zu verbessern.
- Telegesundheit und Ferndienste: Der Anstieg der Telekommunikations- und Fernversorgungsdienste bietet die Möglichkeit, die Zahlernetze über die traditionellen geographischen Grenzen hinaus zu erweitern. Payer-Netzwerkmanagement-Lösungen können die Aufnahme von Remote Healthcare-Anbietern, Spezialisten und virtuellen Pflegediensten erleichtern, was zu einem erhöhten Zugriff und besseren Patientenergebnissen führt.
Healthcare Payer Network Management Marktbericht Deckung
| Bericht Deckung | Details |
|---|
| Basisjahr: | 2022 | Marktgröße 2023: | US$ 5.35 Bn |
|---|
| Historische Daten für: | 2018 bis 2022 | Vorausschätzungszeitraum: | 2023 - 2030 |
|---|
| Vorausschätzungszeitraum 2023 bis 2030 CAGR: | 9 % | 2030 Wertprojektion: | US$ 9.77 Bn |
|---|
| Geographien: | - Nordamerika: USA und Kanada
- Lateinamerika: Brasilien, Mexiko, Argentinien und Rest LATAM
- Europa: Deutschland, U.K., Spanien, Frankreich, Italien, Russland und Rest Europas
- Asia Pacific: China, Indien, Japan, Australien, Südkorea, ASEAN und Rest Asien-Pazifik
- Naher Osten: GCC, Israel und Rest des Nahen Ostens
- Afrika: Nordafrika, Zentralafrika und Südafrika
|
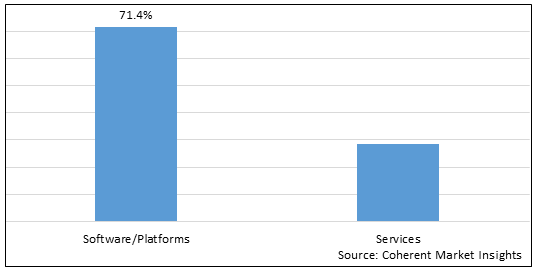
| Segmente: | - Nach Lösungstyp: Software/Platforms, Services
- Durch Einsatzmodus: Cloud-basiert, On-Premises
- Von Endbenutzer: Zahler, Provider, Diagnosezentren, Andere
|
| Unternehmen: | Optum, Inc., Infosys Limited, Cognizant, Wipro, Cerner Corporation, NTT DATA Inc., MultiPlan Corporation, Athenahealth, Inovalon, Mphasis, OSP Labs und LexisNexis Risk Solutions. |
| Wachstumstreiber: | - Anbieter Netzwerkoptimierung
- Steigende Gesundheitskosten
|
| Zurückhaltungen & Herausforderungen: | - Regulatorische Komplexität
- Herausforderungen der Interoperabilität
|
Entdecken Sie Makros und Mikros, die anhand von über 75 Parametern geprüft wurden, Sofortigen Zugriff auf den Bericht erhalten
Healthcare Payer Network Management Markt Trends:
- Wertbasierte Care Emphasis: Die Zahler bewegen sich zunehmend auf wertbasierte Pflegemodelle. Dieser Trend fördert die Zusammenarbeit zwischen Zahlern, Anbietern und Patienten, um bessere Ergebnisse zu geringeren Kosten zu erzielen. Das Payer-Netzwerkmanagement entwickelt sich dazu, diese Modelle zu unterstützen, indem es Datenaustausch, Performance-Tracking und Anreize zur Qualitätsversorgung erleichtert.
- Telekommunikation: Durch die COVID-19 Pandemie beschleunigte sich die Übernahme von Tele- und Virtual Care-Diensten. Payer Netzwerk-Management-Lösungen enthalten Tele-Gesundheits-Fähigkeiten, so dass die Zahler ihre Netzwerke erweitern, um Remote-Anbieter und bieten virtuelle Pflegeoptionen für Patienten.
Healthcare Payer Network Management Market Restraints:
- Regulatorische Komplexität: Die Gesundheitsbranche ist sehr reguliert, mit unterschiedlichen Regeln und Anforderungen in verschiedenen Regionen und Ländern. Payer Netzwerkmanagement-Lösungen müssen komplexe Compliance-Standards navigieren, die administrative Belastungen und Implementierungsprobleme erhöhen können.
- Herausforderungen der Interoperabilität: Interoperabilitätsfragen stellen eine bedeutende Herausforderung für das Wachstum des globalen Healthcare Provider-Netzwerkmanagementmarktes dar. Wenn Gesundheitsdienstleister Patientendaten und andere kritische Daten über verschiedene IT-Systeme nicht nahtlos teilen können, behindert sie die Bereitstellung einer koordinierten Versorgung. Dies schafft eine Barriere, da Patienten oft Behandlung von mehreren Ärzten und Gesundheitseinrichtungen erhalten. Der Mangel an Interoperabilität bedeutet ihre medizinische Geschichte, Testergebnisse, Rezepte und andere sind über verschiedene und siloed Aufzeichnungen fragmentiert. Dadurch wird verhindert, dass die Kliniker einen umfassenden Blick auf den Gesundheitsweg des Patienten haben, der die Diagnose und Behandlung beeinflussen kann und somit das Marktwachstum behindern kann.
Abbildung 2. Global Healthcare Payer Network Management Marktanteil (%), Nach Lösungstyp, 2023
Um mehr über diesen Bericht zu erfahren, Beispielkopie anfordern
Top-Unternehmen im Healthcare Payer Network Management Markt:
- Optum, Inc.
- Infos zum Thema
- Cognit
- Wipro
- Cerner Corporation
- NTT DATA Inc.
- MultiPlan Corporation
- Athen-Gesundheit
- Inovalon
- Mphasie
- OSP Labs
- LexisNexis Risk Solutions.
Definition: Das Healthcare Payer Netzwerkmanagement umfasst strategische Organisation, Optimierung und die Verwaltung von Healthcare Provider-Netzwerken durch Versicherungen und Zahler, um eine effiziente Lieferung von Gesundheitsdienstleistungen zu gewährleisten, während Kosten zu verwalten und Qualität zu erhalten.


